تضيق الشريان السباتي
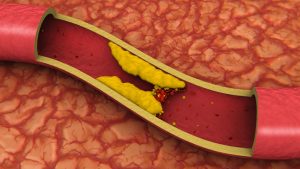
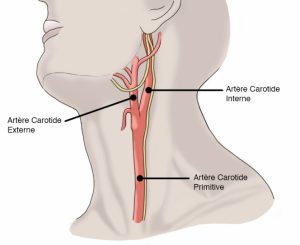
L’artère carotide primitive se divise en deux à la partie moyenne du cou : l’artère carotide interne qui va irriguer le cerveau, et l’artère carotide externe qui va irriguer le cou et le visage, et ainsi apporter l’oxygène nécessaire à leur bon fonctionnement. La sténose carotide est le résultat d’une maladie plus générale appelée athérosclérose. Le bulbe carotidien à l’origine de la carotide interne est un endroit particulièrement propice au développement de l’ athérosclérose. La plaque d’athérome est le résultat de l’athérosclérose et provoque une réduction de calibre de l’artère que l’on appelle « sténose ».
Les facteurs de risque les plus significatifs de l’athérosclérose sont l’hypertension artérielle, le tabagisme, l’hypercholestérolémie, le diabète, l’obésité, les antécédents familiaux et l’insuffisance rénale sévère, la sédentarité.
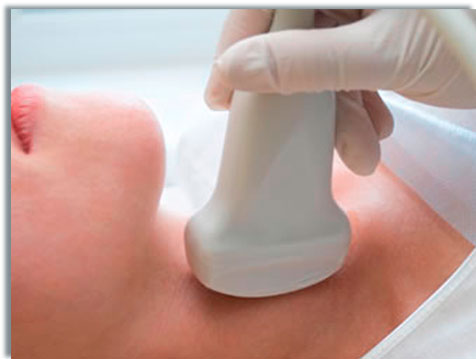
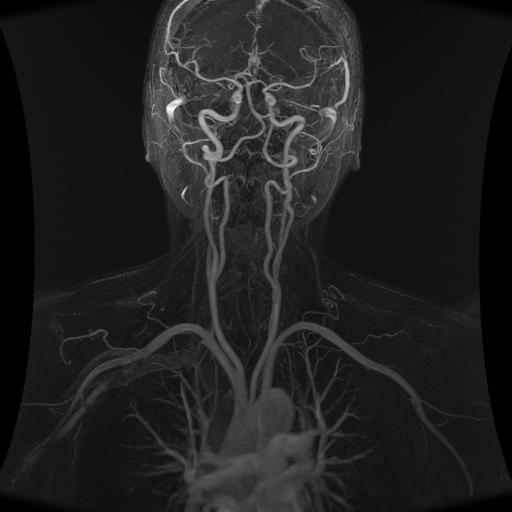
Les sténoses carotides apparaissent le plus souvent chez les patients de plus de 55 ans. Le plus souvent la sténose carotide, lorsqu’elle est peu importante, ne donne aucun symptôme : elle est dite asymptomatique. Elle est alors découverte par un examen Echo-Doppler, plus rarement par un examen angioscanner ou angio-IRM.
QUELS SONT LES RISQUES LIÉS À UNE STÉNOSE CAROTIDE ?
Le risque évolutif de la sténose carotide est constitué d’une part par la thrombose (occlusion) de la carotide et d’autre part par la « fragmentation » de la plaque d’athérome dont certains composants peuvent partir dans le cerveau, c’est ce que l’on appelle une embolie. La conséquence est l’occlusion d’une artère dans le cerveau qui entrainera des troubles neurologiques ou oculaires.
Un accident vasculaire cérébral ischémique est la conséquence du manque d’apport d’oxygène dans une partie du cerveau. Sur un plan clinque, plusieurs conséquences sont possibles et les signes différents d’un patient à l’autre en fonction du territoire cérébral qui souffre. En France, le nombre de nouveaux cas d’accident vasculaire cérébral ischémique est de 2/1000 habitants par an avec 15 à 20% de décès dans le premier mois et 75% de patients survivants avec des séquelles. Vingt-cinq pourcent de ces accidents sont en rapport avec des sténoses carotides.
Les signes les plus fréquemment rapportés par les patients sont :
- un déficit ou une paralysie d’un membre ou de tout l’hémicorps (hémiplégie). Cette paralysie peut n’être que partielle, elle ne se manifeste alors que par une maladresse de la main ou par une gêne à la marche
- une paralysie faciale (« bouche déviée »)
- l’aphasie et la dysarthrie sont des difficultés d’élocution. Elles peuvent rendre le langage complètement incompréhensible.
- la cécité monoculaire est un trouble de la vue de l’œil homolatéral (du même côté) à la sténose carotidienne. Elle se manifeste habituellement par un voile gris ou noir qui descend lentement devant l’œil.
En fonction de leur durée des symptômes, on classe l’accident neurologique dans 4 catégories :
- L’accident ischémique transitoire (AIT), si la récupération se fait en moins de quelques heures. La majorité de ces accidents dure de quelques secondes à quelques minutes : maladresse de la main gênant l’écriture pendant un temps très court ou faisant lâcher un objet, voile gris descendant devant un œil et disparaissant presque aussitôt avec une vision redevenant parfaitement claire, difficulté à parler interrompant provisoirement une conversation.
Malgré leur courte durée, ces accidents transitoires doivent être pris très au sérieux et conduire le plus rapidement possible à une consultation avec votre médecin ou un service d’urgence car ces signes peuvent être annonciateurs d’un accident neurologique beaucoup plus grave. - L’accident ischémique cérébral régressif (AICR) dure moins de 3 semaines et ne laisse aucune séquelle apparente.
- L’accident ischémique cérébral constitué mineur (AIC mineur). Dans ce cas les symptômes régressent presque complètement en plus de 3 semaines. Les séquelles sont modérées et gênent peu le malade dans sa vie de tous les jours (petite gêne à l’écriture ou à la marche, légère difficulté à parler, trouble limité de la vue d’un œil).
- L’accident ischémique cérébral constitué majeur (AIC majeur). Dans ce cas les séquelles sont encore importantes trois semaines après le début des troubles. Elles peuvent être définitives et gênent considérablement le malade dans sa vie courante, voire le rendent incapable de se déplacer sans aide, ou de parler. Cette forme peut conduire au décès.
QUELS EXAMENS COMPLÉMENTAIRES devant UNE STÉNOSE CAROTIDE ?
L’échographie-Doppler est un examen simple et non douloureux qui permet de mesurer la sévérité de la sténose en évaluant le pourcentage du rétrécissement de l’artère. Cet élément est très important car il va définir la conduite à tenir vis-à-vis de cette sténose.
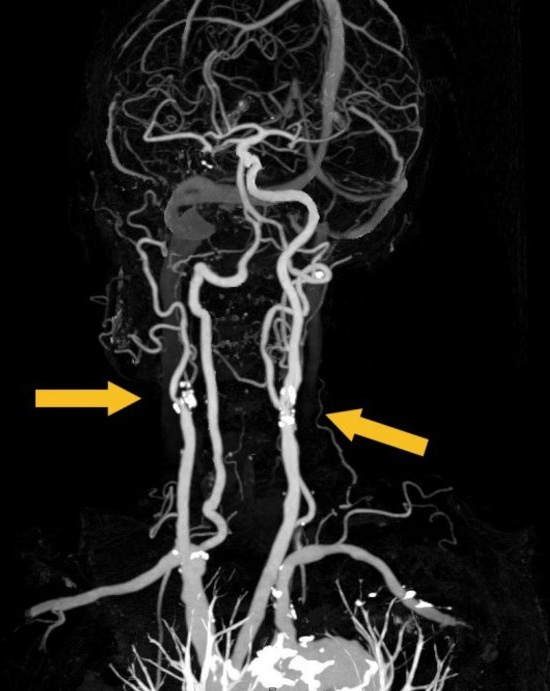
Si la sténose est supérieure à 60 %, un angio-scanner le plus souvent, ou une angio–IRM sera demandé pour préciser le degré de la sténose, analyser les autres artères irrigant le cerveau ainsi que le tissu cérébral afin d’évaluer les conséquences de la sténose sur la vascularisation du cerveau.
TRAITEMENT d’UNE STÉNOSE CAROTIDE
Les critères de choix du traitement de la sténose carotidienne dépendent de plusieurs facteurs, dont les principaux sont :
- La localisation de la sténose carotidienne,
- Le degré de la sténose et la morphologie de la plaque d’athérome,
- L’existence ou non de symptômes ou d’antécédent d’accident vasculaire cérébral.
- L’état de santé général du patient, son âge et ses antécédents médico-chirurgicaux.
Le choix du traitement se fera avec le chirurgien vasculaire au cours d’une information éclairée sur les différentes possibilités thérapeutiques, en évaluant les bénéfices et risques du traitement proposé.
Le traitement de la sténose carotide comporte toujours la réduction des facteurs de risque cardio-vasculaires (par exemple l’arrêt du tabac, la perte de poids). Le traitement médicamenteux consiste à diminuer l’activité des plaquettes (antiagrégant plaquettaire) et à diminuer l’inflammation (statines) au niveau de la plaque d’athérome pour limiter le risque d’embolie, mais aussi à diminuer les facteurs de risque (par exemple le traitement d’une hypertension artérielle ou d’une hypercholestérolémie).
Le traitement médical associé à une surveillance est le plus souvent préconisé pour les sténoses inférieures à 60%.
Revascularisation CHIRUGICALE
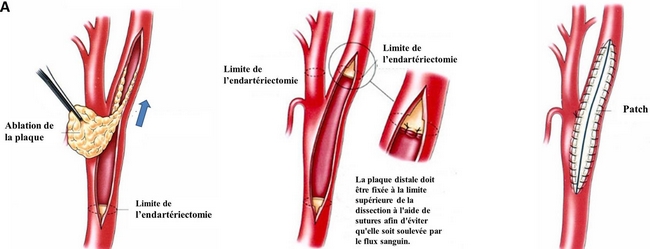
La chirurgie est envisagée lorsque le rétrécissement de l’artère est supérieur à 60 %. Le traitement chirurgical est le traitement de référence, il consiste en la réalisation d’une endartériectomie carotide (ablation de la plaque d’athérome).
Le bénéfice de la chirurgie carotidienne a été clairement affirmé par plusieurs grandes études Européennes et Américaines, elle permet de réduire le risque d’AVC de 80% pour les rétrécissements symptomatiques et de 50 % pour les atteintes asymptomatiques.
Cette intervention est réalisée le plus souvent sous anesthésie loco-régionale, la durée de l’intervention est d’environ deux heures. Le principe est d’enlever la plaque d’athérome et de refermer l’artère avec un patch.
Les risques de cette intervention sont faibles pour les équipes expérimentées, avec des taux cumulés de morbi-mortalité inférieurs à 3%. A distance les résultats de cette intervention sont globalement bons, le risque de resténose est faible.
Revascularisation endovasculaire avec STENT
L’angioplastie carotidienne (dilatation) est le plus souvent indiquée en cas de contre-indication au traitement chirurgical ou de conditions médico-chirurgicales à risque ou encore dans des pathologies complexes (sténose après irradiation cervicale, resténose après chirurgie). La décision d’angioplastie est prise après concertation pluridisciplinaire (chirurgien vasculaire, cardiologue, anesthésiste, neurologue).
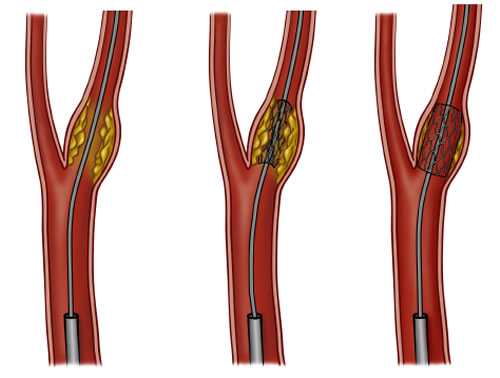
L’angioplastie est réalisée sous anesthésie locale et sédation dans une salle d’opération équipée d’un matériel de radiologie vasculaire. Elle consiste à introduire un cathéter dans la carotide par une ponction de l’artère fémorale. Ce cathéter est muni d’un filtre de protection qui permet de limiter les risques d’embolies de matériel athéromateux pendant la procédure. Un stent est monté dans la carotide interne puis un ballon de dilatation permet d’écraser la lésion contre la paroi.
ينقسم الشريان السباتي الأولي إلى قسمين في الجزء الأوسط من الرقبة: الشريان السباتي الداخلي الذي يروي الدماغ ، والشريان السباتي الخارجي الذي يروي الرقبة والوجه، وبالتالي توفير الأكسجين اللازم لعملهما بشكل سليم. تضيق الشريان السباتي هو نتيجة لمرض أكثر عمومية يسمى تصلب الشرايين . تعتبر البصلة السباتية الموجودة في أصل الشريان السباتي الداخلي موقعًا مناسبًا بشكل خاص لتطور تصلب الشرايين . لوحة تصلب الشرايين هي نتيجة لتصلب الشرايين وتسبب انخفاضًا في حجم الشريان وهو ما يسمى "التضيق" .
أهم عوامل الخطر لتصلب الشرايين هي ارتفاع ضغط الدم، والتدخين، وارتفاع نسبة الكوليسترول، والسكري، والسمنة، والتاريخ العائلي والفشل الكلوي الحاد، ونمط الحياة المستقر.
تظهر تضيقات الشريان السباتي في أغلب الأحيان عند المرضى الذين تزيد أعمارهم عن 55 عامًا. في أغلب الأحيان، عندما يكون تضيق الشريان السباتي بسيطًا، لا يعطي أي أعراض: ويسمى بدون أعراض . ثم يتم اكتشافه عن طريق فحص صدى دوبلر، وفي حالات نادرة عن طريق فحص الأوعية الدموية المقطعية أو فحص التصوير بالرنين المغناطيسي الوعائي.
ما هي المخاطر المرتبطة بتضيق الشريان السباتي؟
يتكون الخطر التدريجي لتضيق الشريان السباتي من ناحية من تجلط (انسداد) الشريان السباتي ومن ناحية أخرى من خلال "تفتيت" لوحة تصلب الشرايين، والتي يمكن أن تترك بعض مكوناتها في الدماغ، وهذا ما نكتشفه استدعاء الانسداد . والنتيجة هي انسداد أحد الشرايين في الدماغ مما يؤدي إلى اضطرابات عصبية أو بصرية .
السكتة الدماغية هي نتيجة لنقص إمدادات الأكسجين إلى جزء من الدماغ. على المستوى السريري، هناك عدة عواقب محتملة وتختلف العلامات من مريض إلى آخر حسب المنطقة الدماغية التي تعاني. في فرنسا، يبلغ عدد الحالات الجديدة للسكتة الإقفارية 2/1000 نسمة سنويًا مع وفاة 15 إلى 20% في الشهر الأول وبقاء 75% من المرضى على قيد الحياة من الآثار اللاحقة. وترتبط خمسة وعشرون في المئة من هذه الحوادث بتضيق الشريان السباتي.
العلامات الأكثر شيوعا التي أبلغ عنها المرضى هي :
- عجز أو شلل في أحد الأطراف أو الجسم النصفي بأكمله (شلل نصفي). قد يكون هذا الشلل جزئيًا فقط، ثم يظهر فقط على شكل خرق في اليد أو صعوبة في المشي.
- شلل الوجه ("الفم المنحرف")
- الحبسة وعسر التلفظ هي صعوبات في الكلام. يمكنهم جعل اللغة غير مفهومة تمامًا.
- العمى الأحادي هو اضطراب في الرؤية في العين المماثل (على نفس الجانب) لتضيق الشريان السباتي. وعادة ما يظهر على شكل حجاب رمادي أو أسود ينزل ببطء أمام العين.
اعتمادا على مدة الأعراض، يتم تصنيف الحادث العصبي إلى 4 فئات:
- نوبة نقص تروية عابرة (TIA)، إذا حدث الشفاء في أقل من بضع ساعات. تستمر غالبية هذه الحوادث من بضع ثوانٍ إلى بضع دقائق: ارتباك اليد مما يعيق الكتابة لفترة قصيرة جدًا أو يتسبب في سقوط شيء ما، ونزول حجاب رمادي أمام عين واحدة ويختفي على الفور تقريبًا مع وضوح الرؤية تمامًا. ومرة أخرى، صعوبة التحدث مما يؤدي إلى مقاطعة المحادثة مؤقتًا.
على الرغم من قصر مدتها، يجب أن تؤخذ هذه الحوادث العابرة على محمل الجد وتؤدي إلى استشارة طبيبك أو خدمة الطوارئ في أسرع وقت ممكن لأن هذه العلامات يمكن أن تكون بمثابة تحذير من حادث عصبي أكثر خطورة . - تستمر السكتة الدماغية الإقفارية التراجعية (RCIA) أقل من 3 أسابيع ولا تترك أي عقابيل واضحة.
- السكتة الدماغية البسيطة (AIC البسيطة) . في هذه الحالة تختفي الأعراض بشكل شبه كامل خلال أكثر من 3 أسابيع. الآثار اللاحقة معتدلة ولا تزعج المريض كثيرًا في حياته اليومية (صعوبة طفيفة في الكتابة أو المشي، صعوبة طفيفة في التحدث، فقدان محدود للرؤية في عين واحدة).
- السكتة الدماغية الإقفارية الكبرى (AIC الكبرى) . في هذه الحالة لا تزال الآثار اللاحقة كبيرة بعد ثلاثة أسابيع من بدء المشاكل. يمكن أن تكون دائمة وتعيق المريض بشكل كبير في حياته اليومية، أو حتى تجعله غير قادر على الحركة دون مساعدة، أو التحدث. هذا النموذج يمكن أن يؤدي إلى الموت.
ما هي الفحوصات الإضافية لتضيق الشريان السباتي؟
الموجات فوق الصوتية دوبلر هي فحص بسيط وغير مؤلم يسمح لك بقياس شدة التضيق من خلال تقييم نسبة تضيق الشريان. هذا العنصر مهم جدًا لأنه سيحدد الإجراء الذي يجب اتخاذه فيما يتعلق بهذا التضيق.
إذا كان التضيق أكبر من 60%، فسيتم إجراء فحص للأوعية المقطعية في أغلب الأحيان، أو سيتم طلب تصوير بالرنين المغناطيسي الوعائي لتحديد درجة التضيق، وتحليل الشرايين الأخرى التي تغذي الدماغ وكذلك الأنسجة الدماغية من أجل تقييمها. العواقب تضيق على الأوعية الدموية في الدماغ.
علاج تضيق الشريان السباتي
تعتمد معايير اختيار علاج تضيق الشريان السباتي على عدة عوامل، أهمها:
- مكان تضيق الشريان السباتي،
- درجة تضيق وتشكل لوحة تصلب الشرايين،
- وجود أو عدم وجود أعراض أو تاريخ الإصابة بالسكتة الدماغية.
- الصحة العامة للمريض وعمره وتاريخه الطبي الجراحي.
سيتم اختيار العلاج مع جراح الأوعية الدموية من خلال معلومات مستنيرة حول الإمكانيات العلاجية المختلفة، وتقييم فوائد ومخاطر العلاج المقترح.
يتضمن علاج تضيق الشريان السباتي دائمًا تقليل عوامل الخطر القلبية الوعائية (مثل التوقف عن التدخين، وفقدان الوزن). يتكون العلاج الدوائي من تقليل نشاط الصفائح الدموية ( تجمع مضادات الصفائح الدموية ) وتقليل الالتهاب ( الستاتينات ) على مستوى لوحة تصلب الشرايين للحد من خطر الانسداد، ولكن أيضًا لتقليل عوامل الخطر (على سبيل المثال علاج ارتفاع ضغط الدم). أو ارتفاع الكولسترول).
يوصى غالبًا بالعلاج الطبي المرتبط بالمراقبة للتضيقات التي تقل عن 60٪.
إعادة التوعي الجراحي
يتم اللجوء إلى الجراحة عندما يكون تضيق الشريان أكبر من 60%. العلاج الجراحي هو العلاج القياسي، وهو يتكون من إجراء عملية استئصال باطنة الشريان السباتي (إزالة لوحة تصلب الشرايين).
لقد تم التأكيد بوضوح على فائدة جراحة الشريان السباتي من خلال العديد من الدراسات الأوروبية والأمريكية الكبيرة؛ فهي تقلل من خطر الإصابة بالسكتة الدماغية بنسبة 80% للتضيقات العرضية وبنسبة 50% للآفات التي لا تظهر عليها أعراض.
يتم تنفيذ هذا الإجراء في أغلب الأحيان تحت التخدير الموضعي، ومدة الإجراء حوالي ساعتين. المبدأ هو إزالة لوحة تصلب الشرايين وإغلاق الشريان برقعة.
تكون مخاطر هذا التدخل منخفضة بالنسبة للفرق ذات الخبرة، حيث تقل معدلات الإصابة بالمرض والوفيات التراكمية عن 3%. على مسافة بعيدة، تكون نتائج هذا التدخل جيدة بشكل عام، وخطر عودة التضيق منخفض.
إعادة التوعي من داخل الأوعية الدموية باستخدام STENT
غالبًا ما تتم الإشارة إلى رأب الأوعية السباتية (التوسيع) في حالات موانع العلاج الجراحي أو الحالات الطبية الجراحية المحفوفة بالمخاطر أو في الأمراض المعقدة (تضيق بعد تشعيع عنق الرحم، عودة التضيق بعد الجراحة). يتم اتخاذ قرار الخضوع لعملية رأب الأوعية الدموية بعد استشارة متعددة التخصصات (جراح الأوعية الدموية، طبيب القلب، طبيب التخدير، طبيب الأعصاب).
يتم إجراء رأب الأوعية الدموية تحت التخدير الموضعي والتخدير في غرفة العمليات المجهزة بمعدات الأشعة الوعائية. وهو يتألف من إدخال قسطرة في الشريان السباتي عن طريق ثقب الشريان الفخذي. تم تجهيز هذه القسطرة بفلتر وقائي يحد من خطر انسداد المواد العصيدية أثناء الإجراء. يتم تركيب دعامة في الشريان السباتي الداخلي ثم يتم استخدام بالون التوسيع لسحق الآفة على الحائط.


ليست هناك تعليقات:
إرسال تعليق